Menschen reagieren ganz unterschiedlich auf die gleichen Ereignisse. Für alle Menschen aber gilt, dass sie dann psychisch erkranken, wenn das Erlebte die Bewältigungsstrategien und psychischen Ressourcen überfordert. Das gilt ganz besonders auch für psychische Verletzungen und Traumen.
Mit Posttraumatischen Belastungsstörungen, PTBS, sind psychische Symptome und eine Erkrankung gemeint (s.u.), die nach schweren Verletzungen / Traumatisierung auftreten.
Im Folgenden werde ich die wichtigsten Fakten zu diesem Krankheitsbild zusammenzutragen. Dabei beziehe ich mich auf eine Übersichtsarbeit im Deutschen Ärzteblatt (Frommerer et. al: Post-Traumatic Stress Disorder, Dtsch. Arzteblatt Int. 2014,; 111(5), 59.-65) und die S3-Leitlinie der AWMF zur Posttraumatischen Belastungsstörungen, PTBS. (Die Patientenfassung dieser Leitlinie finden Sie unter Infos in diesem Blog).
An dieser Stelle ist mir der Hinweis wichtig, dass Menschen, die unter Symptomen der hier beschriebenen Trauma-Folgestörungen leiden, unbedingt professionelle Hilfe in Anspruch nehmen sollten.
Der Traumabegriff wird von Laien und Experten sehr unterschiedlich gefasst. In den Leitlinien werden als Trauma nur außergewöhnliche, (potentiell) lebensbedrohliche äußere Ereignisse bezeichnet oder solche Ereignisse, die mit schweren Verletzungen einhergehen und die bei jedem Menschen zu einer seelischen Erschütterung führen können.
Die psychischen Folgen von schweren, nicht lebensbedrohlichen Belastungen wie z.B. Scheidungen, Trennungen, Tod eines Angehörigen, Verlust des Arbeitsplatzes und Mobbing werden nicht unter dieser Definition von Trauma verstanden, selbst wenn auch nach solchen Ereignissen PTBS-typische Symptome (s.u.) auftreten können.
Und wir als Psychotherapeuten wissen, dass viele Menschen mit psychischen Erkrankungen früher in ihrer Lebensgeschichte traumatisiert worden sind. So liegt der Anteil z.B. bei Borderline- Persönlichkeitsstörungen bei 50 – 70 %, bei anderen psychischen Erkrankungen, wie Depressionen, Angst- und Suchterkrankungen niedriger.
Aber nicht alle Menschen bekommen nach einem Trauma eine Trauma-Folgestörung: In großen, repräsentativen Studien wurde nachgewiesen, dass zwar 60 % der amerikanischen Bevölkerung einmal in ihrem Leben ein Trauma nach dieser Definition erlebt hatten, aber nur 8% der Männer und 20% der Frauen an einer Posttraumatischen Belastungsstörung, PTBS, erkrankt waren.
Die Ursachen dafür werden kontrovers diskutiert. Einig sind sich die Experten allerdings darüber, dass die Häufigkeit einer PTBS von der Schwere und Dauer des Traumas abhängt. Bei dem Schutz vor Symptomen einer PTBS spielen wohl die Stabilität des sozialen Umfelds und die Resilienz (Widerstandskraft) eine Rolle (siehe Beitrag dazu in diesem Blog).
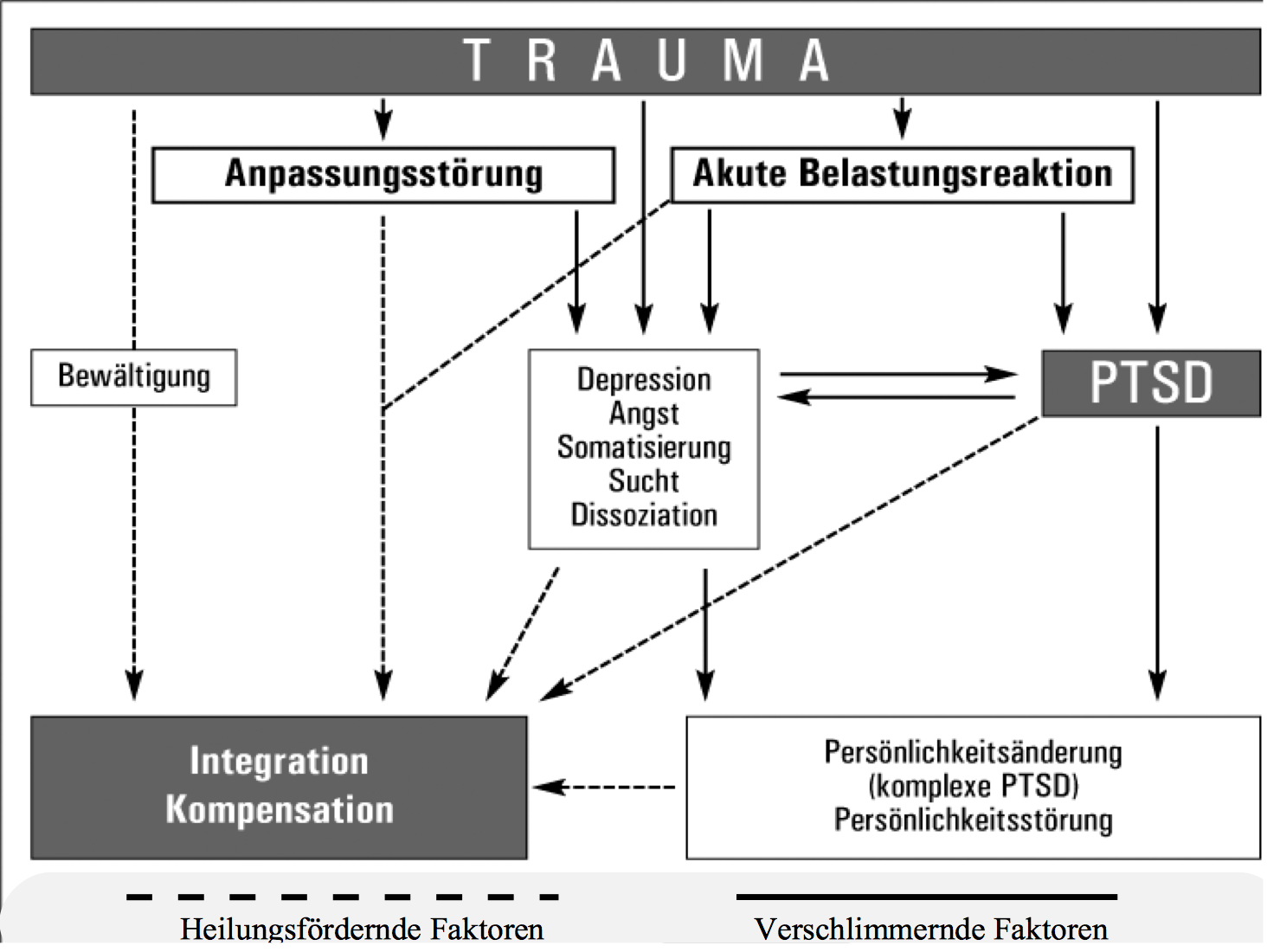
Zu den typischen Reaktionen auf Traumen gehören eine große Anzahl von Symptomen. Ganz im Vordergrund steht für die Betroffenen das intensive, sich aufdrängende Wiedererleben des traumatischen Ereignisses in Form von Erinnerungen, Bildern und Alpträumen. Den Betroffenen gelingt es nicht, diese Erinnerungen und Affekte in den Griff zu bekommen oder zu kontrollieren.
Der Versuch, diese Erinnerungen und Gefühle wegzuschieben, zu verdrängen, zu verleugnen und zu vermeiden, führt oft zu dauerhaften Anspannungen, latenter Unsicherheit, Nervosität, starken Stimmungsschwankungen und oft zu Chronifizierungen.
Außerdem berichten Menschen mit Trauma-Folgestörungen regelmäßig von Erinnerungslücken, emotionalem Abschotten, Dissoziationen (Gefühl der Fremdheit, „Neben sich stehen“), körperlichen und psychischen Unruhezuständne, Nervosität, Schlafstörungen, Konzentrationsstörungen, Schreckhaftigkeit, Anspannungen, Stimmungsschwankungen, Wutausbrüchen, Gereiztheit, Scham- und Schuldgefühlen, oft von Selbstverletzungen.
Behandlungen: Die Behandlung von Posttraumatischen Belastungsstörungen hängt von dem Trauma, dem Zeitpunkt und der Schwere ab:
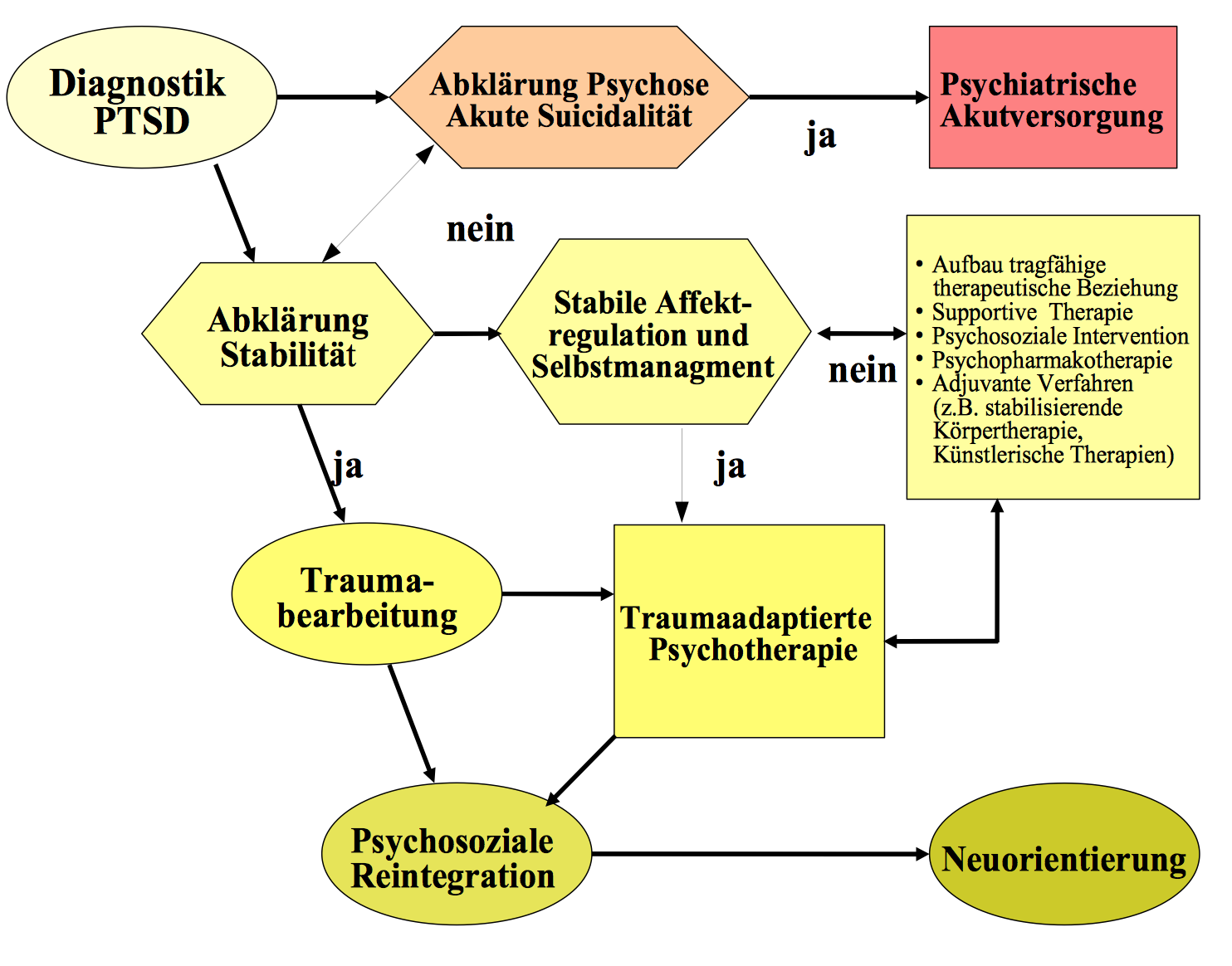
Im ersten Kontakt mit traumatisierten Menschen ist ein emotionaler Beistand wichtiger als eine Psychotherapie. Wegen der Heftigkeit der Ereignisse ist eine Sicherheit gebende, anteilnehmende Haltung entscheidend.
Erst im späteren Verlauf und bei gravierenden Symptomen ist eine baldige Einleitung einer Psychotherapie notwendig.
Diese sollte nach den vorliegenden Studien zuerst ambulant durchgeführt werden und eine „traumafokussierte Psychotherapie“ sein.
Dabei liegen für die kognitive Verhaltenstherapie und die EMDR (Eye Movement Desensibilitation and Reprocessing Therapy“) die besten Ergebnisse zur Evidenz (Wirksamkeit) vor.
Für psychodynamische Therapien zur Behandlung von PTBS liegen bisher keine ausreichenden Daten aus kontrollierten Studien zu Wirksamkeit und Effektstärken vor. Sie sind je nach individueller Diagnostik und Situation der Betroffenen anzuwenden.
Bei der medikamentösen Behandlung liegen in randomisierten kontrollierten Studien die besten Ergebnisse für Antidepressiva (SSRI) vor.
Reichen diese Behandlungen nicht aus, sind stationäre psychotherapeutische Behandlungen notwendig.
Weitere Informationen finden Sie bei den Seiten der AWMF (s.o.), der deutschen Gesellschaft für Psychotraumatologie und beim Trauma-Netzwerk von Frau Dr. med. Beckrath-Wilking.







